Korvalääkäri ja harvinaiset yleissairaudet
Joskus erikoisalamme oire tuo potilaan vastaanotolle vaikka oireen taustalla onkin yleissairaus. Korva- tai nenäoire voi olla jäävuoren huippu. Tällaisia yleissairauksia ovat esimerkiksi vaskuliitit, autoimmuunisairaudet, sarkoidoosi, kystinen fibroosi, lääkityksen sivuvaikutukset, jotkut infektiot ja malignoomat. Alentunut hajuaisti voi olla Alzheimerin taudin varhaisoire. Olen kerännyt tähän kirjoitelmaan joitakin sellaisia yleissairauksia joiden diagnostiikka on minulle ollut vaikeaa. Eri sairauksia tarkastelen korvalääkärin silmin. Immunologi tai sisätautilääkäri saattaisi kirjoittaa erinäköisen artikkelin samasta aiheesta. Tärkeintä on varmaankin muistaa, että joskus tavannomaiselta vaikuttavan oireen taustalla saattaa olla harvinainen sairaus. Vain etsivä voi löytää...
Vaskuliitit
Vaskuliitit ovat harvinainen sairausryhmä. Ne ovat vakavia mutta usein hoidettavissa olevia sairauksia. Primaarisilla vaskuliiteilla tarkoitetaan verisuonten seinämän immunologisella pohjalla syntyvää inflammaatiota. Taudinkuva riippuu siitä minkä kokoiseen suoneen tulehdus kohdistuu. Yleisoireena on usein kuumeilua ja laihtumista. Taudille on tyypillistä etenevä, useita kudoksia käsittävä oirekuva. Nopea diagnoosi on useissa vaskuliiteissa tärkeä jotta hoidon viivästyminen ei johtaisi peruuttamattomiin seurauksiin. Diagnoosin kannalta olennaista on tulla ajatelleeksi vaskuliitin mahdollisuutta.
Suurten valtimoiden sairauksia ovat temporaaliarteriitti ja Takayasyn arteriitti. Näille ovat tyypillisiä suonten ahtaumat ja tukokset. Pienten ja keskisuurten valtimoiden vaskuliitteja ovat polyarteritis nodosa, mikroskooppinen polyangiitti, Wegenerin granulomatoosi, Churg-Straussin oireyhtymä ja Kawasakin tauti. Pienisuonivaskuliitteja ovat esimerkiksi Henoch-Schönleinin purppura, mikroskooppinen polyangiitti ja sekundaariset infektioihin, pahanlaatuisiin kasvaimiin ja lääkeyliherkkyyksiin liittyvät vaskuliitit. Sekundaarinen vaskuliitti ja infektio olisi poissuljettava ennen spesifisen primaarisen vaskuliitin diagnoosia. Sekundaaristen vaskuliittien hoito kohdistuu laukaisevan tekijän eliminointiin ja primaaristen vaskuliitien hoito immunosuppressioon.
Temporaaliarteriitti on tavallisin primaarinen vaskuliitti ja sen insidenssi on yli 50-vuotiailla 200 / 1 000 000. Temporaaliarteriitissa ei esiinny mitään tyypillisiä autovasta-aineita, lasko on tavallisesti yli 50 samoin kuin potilaan ikäkin. Päänsärky on tyyppioire ja pelätyin komplikaatio näön menetys. Diagnoosi varmistuu ohimovaltimon koepalalla.
Korvalääkäri kohtaa työssään tavallisimmin Wegenerin granulomatoosin tai Churg-Strauss oireyhtymän. Näille taudeille ovat tyypillisiä kiertävät neutrofiilien sytoplasmaattiset ANCA-autovasta-aineet (antineutrophil cytoplasmic [auto]antibody) ja muutokset niin thorax- kuin NSO-röntgenissäkin. Behçetin tauti ei ole vielä vakiinnuttanut paikkansa vaskuliittien joukossa. Vaskuliittien lopullinen diagnostiikka kuuluu erityistason sairaanhoitoon mutta käytännön lääkärilläkin on paikkansa taudin löytymisessä.
Wegenerin granulomatoosi
Wegenerin granulomatoosi on harvinainen sairaus. Sen insidenssi on 5-10 / 1000 000 / vuosi.Tauti alkaa tyypillisesti kuumeella, laihtumisella ja ylähengitystieinfektion oireilla. Ylähengitystieoireita on 90 %:lla potilaista. Tyypillistä on nenän sivuontelotulehdus, nenän karstaaminen ja nenäverenvuoto. Välikorvan tulehdus, konjunktiviitti ja niveloireet ovat mahdolliset. Taudin edetessä ilmaantuu yskä, veriset yskökset ja thorax-röntgenin pyöreät infiltraatit. Glomerulonefriitti kuuluu oirekuvaan ja se voi vaihdella lievästä fokaalisesta aina nopeasti etenevään asti. Wegenerin granulomatoosille ovat tyypillisiä ANCA-vasta-aineet. Joskus Wegenerin granulomatoosi voi rajoittua ylähengitysteihin, keuhkoihin tai munuaisiin mutta rajoittunut tauti voi muuttua systeemiseksi.
Käytännössä nenälääkäri näkee usein kroonisesta, märkäisestä nuhasta kärsivän potilaan. Nenän limakalvot saattavat näyttää suorastaan atrofisilta ja nenässä on märkäisiä karstoja. Staf. aureus tuntuu assosioituvan nenätulehdukseen ja kroonistuneeseen sinusiittiin. Septumperforatio on usein nähtävissä ja potilaalla esiintyy usein kroonistunut välikorvan tulehdus.
Laboratoriokokeissa La ja CRP ovat kohonneet.
Normosyyttinen anemia, leukosytoosi ja trombosytoosi ovat tavallisia.
PLV viittaa glomerulonefriittiin. Virtsassa todetaan verta, proteiineja ja lieriöitä. S-Krea voi osoittaa munuaisen vajaatoiminnan.
Proteinaasi 3- ja c-ANCA -vasta-aineet ovat varsin spesifisiä Wegenerin granulomatoosille ja niiden pitoisuutta voidaan käyttää taudin aktiivisuuden mittarina.
Diagnoosi perustuu taudin kliiniseen kuvaan, laboratoriolöydöksiin ja biopsialöydöksiin. Biopsia voidaan ottaa nenän limakalvolta, keuhkokudoksesta avoimesti tai munuaisesta.
Hoidon perustana ovat kortikosteroidit, syklofosfamidi, atsatiopriini ylläpitohoidossa ja joskus kriisitilanteissa plasmafereesi. Rajoittuneessa taudissa toksinen syklofosfamidi voidaan korvata metotreksaatilla. Sulfatrimetopriimia ja nasaalista mupirosiinia on käytetty remission ylläpitoon ja Staf. aureuksen eradikaatioon.
Churg-Strauss oireyhtymä
Allergista granulomatoottiseen angiittiin sairastuvilla potilailla on ennestään astma ja atopia. Astma voi jopa lievittyä vaskuliitin alkaessa. Tauti kohdistuu etupäässä pieniin valtimoihin ja taudille ovat tyypillisiä ylähengitystieoireet ( krooninen sinusiitti ja polyyppitauti ) ja keuhkoinfiltraatit. Glomerulonefriitti on tavallisesti lievempi kuin Wegenerin taudissa. 75 %:lla potilaista esiintyy painonlaskua, kuume, nivelkivut ja mononeuropatia ovat tavallisia. Potilailla voi esiintyä koronaaritaudin oireita tai perikardiitti.
Churg-Strauss potilas kärsii nenän tukkoisuudesta ja usein oirekuvaan liittyy kroonistunut, polypoottinen sinusitis. Poskiontelopunktio ei usein anna samanlaista diffuusia märkäeritesaalista kuin Wegenerin taudissa. Punktiosaalis saattaa olla retentiolimaa ja välikorvassakin näkyy varsin usein liimakorvatilanne. Tympanostomia on usein tarvittu toimenpide mutta joskus sitkeä limaerite saattaa aiheuttaa ongelmaa tympanostomiaputken aukipysymisessä. Rhinoskopia anteriorin löydöksenä on runsas nenäpolypoosi ja turpeat nenän limakalvot. Nenään katsomalla tilannetta ei erota muusta polypoottisesta limakalvosairaudesta. Kliinikko joutuu väkisinkin pohtimaan kuka on sellainen polyyppipotilas jolta pitäisi tutkia ANCA-vasta-aineet ja PAD. Voiko raja tavallisen polyyppitaudin ja eosinofiilisen granulomatoottisen angiitin välillä olla liukuva?
Laboratoriokokeissa verenkuvan eosinofilia herättää epäilyn taudista.
Peroksidaasi- ja p-ANCA-vasta-aineet ovat Churg-Strauss vaskuliitille tyypillisiä.
PLV voi osoittaa glomerulonefriitin.
Diagnoosi perustuu biopsianäytteissä osoitettuun eosinofiilisen granulomatoottisen nekrotisoivan vaskuliitin osoittamiseen.
Hoidon perustana ovat kortikosteroidi, syklofosfamidi ja joskus atsatiopriini kortikosteroidia säästävänä ylläpitolääkityksenä.
|
OIRE |
WEGENER |
CHURG-STRAUSS |
|
nuha |
+++ |
+++ |
|
nenäpolypoosi |
- |
++ |
|
sinuitis |
+++ |
+++ |
|
luumuutokset nenässä |
++ |
- |
|
otitis |
++ |
+/- |
Kawasakin tauti
Tauti esiintyy tavallisimmin alle viisivuotiailla lapsilla. Taudin perussyynä oletetaan olevan poikkeava reaktio toistaiseksi tunnistamatonta virus- tai bakteeri-infektiota kohtaan. Se voi subakuutissa vaiheessa johtaa sepelvaltimoiden aneurysmiin, ruptuuroihin ja sydäninfarktiin. Lapsella esiintyy korkea kuume yli viiden vuorokauden ajan ja sen lisäksi ainakin neljä seuraavista viidestä oireesta:
1. konjunktiviitti
2. mukosiitti
3. polymorfinen ihottuma
4. kämmenten ja jalkapohjien turvotus ja punotus sekä myöhemmin sormenpäiden hilseily
5. kaulan imusolmukkeiden turvotus
Sydämen kaikututkimus on aiheellinen. Hoitona kerta-annoksena laskimoon annettava immunoglobuliini ja tromboosin estoon tarkoitettu ASA. Prednisolonin käyttöön saattaa liittyä aneurysmien muodostumisen lisääntyminen.
Behçetin tauti
Sairastuvina suonina ovat kaikenkokoiset valtimot ja erityisesti pikkulaskimot. Tauti luetaan usein sekundaaristen vaskuliittien joukkoon. Taudilla saattaa olla yhteys herpes simplex infektioon ja herkistymiseen streptokokkiantigeeneja kohtaan.Tavallisimmin tauti ilmaantuu 20-30 vuoden iässä ja on miehillä yleisempi kuin naisilla.
Behçetin taudin oireina ovat uusiutuvat suun limakalvon haavautumat, silmätulehdus (iridosyklitis, retinouveitis jne.), ihomuutokset (erytema nodosum, follikulitis jne.) sekä sukuelinten haavaumat. Tautiin voi liittyä arthriittia, aivohermohalvauksia, meningiittia ja suoliston tulehdusta. Elinikäisellä taudilla on paranemisen ja pahenemisen jaksoja mutta pysyvää parantumista ei ole kuvattu.
Taudille spesifistä laboratoriotutkimusta ei ole. Diagnoosi perustuu kliiniseen taudinkuvaan
Hoidon perustana ovat kortikosteroidi, syklofosfamidi, klorambusiili tai atsatiopriini. Hoitoon on käytetty myös siklosporiinia, dapsonia ja kolkisiinia
Lähteitä:
Lääkärin käsikirja 27.04.2005 Tom Pettersson ja Markku Ellonen
Tiekartta vaskuliitteihin SLL 17/2005:1947-1959 Tom Pettersson ja Yrjö t. Konttinen
Wegenerin granulomatoosi:diagnoosi ja hoito Jari J. Pöllänen SLL 2004;59(42):3981-3986
Sitkeä korvatulehdus, kuulon huonontuminen ja kuumeilu Esa Jantunen ja Irma Koivula Duodecim 1994;110(19):1797
Autoimmuunisairaudet
Autoimmuunisairauksista tärkeimmät ovat Systeeminen lupus (SLE), Sjögrenin oireyhtymä, skleroderma sekä poly- ja dermatomyosiitti. Taudin epäily syntyy kliinisen kuvan perusteella ja autovasta-aineiden tutkiminen auttaa diagnostiikassa. SLE on autoimmuunisairauksien perusmalli ja tyypillinen nuorille naisille. Sen tavallisimmat oireet ovat niveltulehdus, auringonvaloyliherkkyys ja verimuutokset. Korvalääkäri joutuu työssään tekemisiin Sjögrenin oireyhtymän kanssa. Sille on ominaista eksokriinisten rauhasten tulehdus joka aiheuttaa suun ja silmien kuivuutta sekä sylkirauhasten suurentumista.
Sjögrenin oireyhtymä
Sjögrenin syndrooman esiintyminen on 0,6 – 3,3% aikuisista. Tauti on yleisempi naisilla kuin miehillä ( 9:1). Tavallisin sairastumisikä on 40-60 vuoden iässä mutta sairautta esiintyy kyllä kaikissa ikäryhmissä.
Oireyhtymälle ominainen on lymfosytaarinen krooninen eksokriinisten rauhasten tulehdus. Se aiheuttaa rauhasten toiminnan häiriötä ja limakalvojen kuivuutta. B-lymfosyyttiaktivaatioon liittyy autovasta-aineiden tuotanto.
Primaariseen Sjögrenin oireyhtymään ei liity mitään perussairautta. Sekundaarinen oireyhtymä esiintyy reuman tai esim. SLE:n yhteydessä.
Limakalvojen kuivuusoire kehittyy yleensä erittäin hitaasti vuosien aikana. Kyynelnesteen erityksen vähentyminen johtaa silmien ärsytysoireisiin ja hoitamattomana keratoconjunctivitis siccaan. Suun kuivuminen häiritsee nukkumista, puhumista sekä altistaa suun infektiolle ja kariekselle. Potilailla voi esiintyä myös yleisoireita. Väsymys voi olla seurausta perustaudin aiheuttamasta anemiasta, autoimmuunin kilpirauhassairauden aiheuttamasta hypotyreoosista tai unen häiriöstä. Raynaudin oiretta (valkosormisuus) esiintyy kolmasosalla. Munuaisen toimintahäiriöt ja virtsakivet ovat yleisiä.Ylähengitystieinfektioita ja nivelkipuja esiintyy tavallista enemmän. Oireyhtymään voi liittyä myös neuropatiaa sekä aivohermojen ja perifeeristen sensoristen hermojen mononeuropatioita (sisäkorva). Kaulan imusolmukkeiden follikulaarinen hyperplasia on tavallista. Kookkaat imusolmukkeet kannattaa poistaa näytteeksi lymfoomariskin vuoksi. Lymfoomariskin on väitetty olevan 40-kertainen tavalliseen populaatioon verrattuna. Äkillinen muutos sylkirauhasen koossa tai toispuoleinen sylkirauhasen suureneminen on aihe tarkempaan selvittelyyn. Löydöksen taustalla on useimmiten tulehdus tai sylkikivi mutta kasvaimen mahdollisuus on myös huomioitava. Lymfomariski on Sjögrenin oireyhtymässä suurentunut.
Diagnostiset selvittelyt alkavat kyynel- ja sylkierityksen mittaamisella.
Schirmerin testi tehdään imupaperin avulla. Patologisena löydöksenä pidetään jos e kostuu alle 5 mm:n matkalta 5 minuutin aikana. Tavallisesti mittaus kannattaa tehdä puuduttaen silmä bupivakaiinitipalla.
Syljenerityksen mittaus: Taudille on ominaista leposyljeneritys alle 1,5 ml / 15 minuuttia.
Tumavasta-aineet (ENA-vasta-aineet) SS-A ja SS-B ovat diagnoosin kannalta tärkeimmät laboratoriokokeet joskaan eivät täysin spesifiset. Niitä esiintyy 80%:lla potilaista.
Reumafaktori saattaa olla koholla.
Verenkuvan sytopenia ja koholla oleva lasko viittaa aktiiviseen tautiin.
Tautiin liittyy usein pernisiöösi megaloblastinen anemia, hypotyreoosi ja renaalinen tubulaarinen asidoosi.
Pienten sylkirauhasten biopsia on edelleenkin keskeinen diagnostinen väline. Mitä nuorempi potilas on kyseessä sen herkemmin biopsia kannattaa ottaa. Alahuulen sisäpinnalta poimittavista limakalvosylkirauhasista tutkitaan lymfosytaarisia tulehdusmuutoksia.
Taudin diagnostiikaan on luotu EU-kriteerit.
Laboratoriopakettina voisi olla: S-ENA-Ab, B-PVK, B-Tromb, B-La, S-CRP, fS-Rf, S-ALAT, S-T4V, S-TSH ja PLV
Parantavaa hoitoa tautiin ei ole. Reumatologin harkinnan mukaan voidaan aloittaa hydroksiklorokiini tai kortikosteroidihoito. Osa potilaista hyötyy muskariiniagonistista.
Keinokyyneleet ovat silmien kostutushoidon perusta. Kaupalliset valmisteet poikkeavat toisistaan. Pitkäaikaishoitoon suositellaan säilytysaineettomia vaihtoehtoja. Yötä vasten voidaan käyttää kostuttavia salvoja ja samaan tarkoitukseen on käytetty myös luomen alle asetettavia levymäisiä lamelleja. Silmälääkärin vastaanotolla on syytä seurata kostutushoidon tehoa.
Hammaslääkärin kontrollia fluorihoitoineen ja suun limakalvon mahdollisen sieni-infektion hoitoineen suositellaan tehtäväksi puolivuosittain. Erikoishammashoitajalla on keskeinen osa hampaiden ja suun puhdistuksen neuvonnassa. Potilaat saattavat hyötyä esim. Corsodyl-dental geelista ja Cervitec lakkauksista.
Ksylitoli ja suuvedet saattavat olla huonosti sopivia jos suussa on kirvelyä. Jos omaa syljen eritystä on jäljellä voi syljeneritystä lisäävistä aineista olla hyötyä. Keiniosylkivalmisteita on useita esi: Salisynt, Saliva Orthana, Oral Balance sekä Saliv- ja Sylex-imeskelytabletit. Piparminttu- tai mentoliöljyllä maustettu ruokaöljykin voi toimia. Salutem- ja Biotene-hammastahnat ovat Sjögrenpotilaille suositeltavia.
Jos oireena on limakalvo-ongelma riittää yleislääkärin vuosikontrollit. Monioireiset potilaat kuuluvat reumatautien poliklinikoiden seurantaan.
Sjögrenin taudin potilasyhdistyksestä ja Kuivakukat-lehdestä ja postituslistasta tiedottaminen on potilaille tärkeää.
Sylkirauhasten toimintaa huonontaa myös ikääntyminen, jotkut sairaudet ja hyvin usein lääkeaineet.
Lähteitä:
Epäilen sidekudostautia: mitä vasta-aineita tutkin? Riitta Saario SLL 2004;59(46):4491-4494
Milloin tulisi epäillä Sjögrenin oireyhtymää? Tapani Tuomiranta SLL 2004;59(9):901-905
Lääkärin käsikirja 28.4.1999: Sjögrenin oireyhtymä ykt00522 (021.043)
Etelä-Pohjanmaan SHP hoito-ohjelma: Primaari Sjögrenin oireyhtymä, Harri Blåfield shp00201 (015.050)
Sjögrenin oireyhtymä Yrjö Konttinen et al SLL 1999;54(26):3061-3067
Sarkoidoosi
Sarkoidoosi on systeeminen granulomatoottinen sairaus. Sen perussyy on tuntematon. Tauti on yleisin 20-40 vuotiailla ja insidenssi on 11 / 100 000. Noin puolet sarkoidoositapauksista löytyy thoraxröntgenissä, joka on otettu rutiinimielessä tai muun sairauden selvittelemiseksi. Tämä kertoo siitä, että usein taudinkulku on hyvänlaatuinen ja vähäoireinen. Suurin osa potilaista on oireettomia. Tavallisesti sarkoidoosin inflammaatio ilmaantuu ensimmäiseksi keuhkoon tai imusolmukkeisiin.
Akuutin sarkoidoosin oireena on tavallisimmin hengitystieoireet (yskä ja hengenahdistus), kyhmyruusu, nivelvaivat, silmäoireet, lämmönnousu ja sairauden tuntu. Korvalääkäriä voi koskettaa sylkirauhasten ja imusolmukkeiden suurentuminen. Sylkirauhasissa sarkoidoosi esiintyy n. 4 %:ssa ja kaulan imusolmukkeissa n. 25 %:ssa tapauksista. Tuberkuloosi ja lymfoomat ovat tärkeimmät erotusdiagnostiset sairaudet. Yli puolet potilaista paranee spontaanisti. Tarvittaessa harkitaan kortikosteroidilääkitystä pysyvien keuhkomuutosten ehkäisemiseksi. Jos tauti uusintuu se tapahtuu tavallisimmin vuoden sisällä. 50 %:lle jää keuhkomuutoksia ja 15-40 %:lle kehittyy krooninen sarkoidoosi.
Kroonisen sarkoidoosin oireilu on vieläkin epämääräisempää. Tavallisimmin tauti paikantuu keuhkoon mutta krooninen granulomatoosi voi paikantua myös muualle. Korvalääkäriä koskettaen suomalaisessa kirjallisuudessa on kuvattu nenän oireilu kroonisine sinusiitteineen. Caldwell-Luc leikkauksen koepalat paljastivat granulomatoottisen tulehduksen. Sarkoidoosiin liittyy sivuonteloaffiisio n. 3%:ssa potilaista. Neurosarkoidoosi on vaikeimmin tunnistettava sairauden muoto. Tavallisin oire on kasvohermon halvaus. Äänihuulihalvauksen sarkoidoosi voi aiheuttaa mediastinumin suurentuneiden imusolmukkeiden, neuropatian ja suoran kurkunpään limakalvoaffiision kautta.
Vain biopsia antaa kiistattoman diagnoosin. Aina biopsiaa ei kuitenkaan pidetä tarpeellisena. Esimerkiksi säärien kyhmystruuma yhdessä tyypillisen thorax-rtg:n kanssa voi olla diagnostinen.
Kveimin kokeessa injisoidaan standardisoitua sarkoidosisliuosta ihoon ja tarkkaillaan ihoreaktiota. Testiä käytetään harvoin.
Thorax-rtg:ssa poikkeava löydös on 90 %:lla potilaista. Keuhkokuvaa käytetään myös taudin seurannassa. TT-kuvaus antaa tarkemman kuvan keuhkomuutoksista mutta sen käyttöä rajoittaa säderasitus.
Keuhkofunktiotestejä käytetään taudin progression seuraamiseen. Keskeisiä seurattavia parametreja ovat spirometria, keuhkovolyymin muutokset ja diffuusiokapasiteetin muutokset.
Bronchofiberoskopia ja BAL (bronkoalveolaarinen lavaatio) kuuluvat perusselvityksiin. Tarvittaessa otetaan myös biopsiat. Erityistilanteessa mediastinoskopia voi olla hyvä keino selvitellä mediastinumin suurentuneiden imusolmukkeiden luonnetta.
MRI-kuvaus sopii hyvin keskushermoston ja sisäelintenkin kuvantamiseen. Tallium ja galliumkartoitusta voidaan käyttää selviteltäessä sarkoidoosin sydänaffiisiota.
Kaikkien sarkoidoosipotilaiden pitäisi käydä oftalmologisissa selvityksissä. Myös hydroksiklorokiinilla tai pitkällä kortikosteroidikuurilla voi olla silmävaikutuksia ja lääkehoito aiheuttaa oftalmologin seurannan tarpeen.
Sarkoidoosin peruslaboratorio: PVK (joskus leuko- ja trombosytopeniaa), La (kohonnut taudin alkuvaiheessa), S- ja dU-Ca, S-ACE (koholla usein taudin alkuvaiheessa), S-lysotsyymi, S-ALAT ja S-AFOS, S-Krea. Laboratoriolöydökset ovat usein normaalit.
Noin 60 % potilaista ei tarvitse minkäänlaista lääkehoitoa sarkoidoosiin. Jos tauti kohdistuu kriittisiin elimiin kuten keuhkoon, sydämeen, keskushermostoon tai silmään voidaan hoidolla kontrolloida oireita ja parantaa elimen toimintaa. Pitkällä tähtäimellä hoidon teho saattaa kuitenkin olla vähäinen. Hoito perustuu immunosupressioon.
Kortikosteroidit ovat tavallisimmin käytetty lääkeryhmä. Peroraalinen prednisolonlääkitys lievittää oireita parissa kuukaudessa ellei diagnoosi ole väärä tai ongelmana sarkoidoosin arpimuutokset tai keuhkofibroosi. Mitä pitempi hoito sen vähäisempi oireilun uusiutuminen. Kolmen kuukauden hoidon jälkeen oireilu palaa 80 %:lle kun vuoden hoidon jälkeen se palaa kolmannekselle. Systeemisen kortikosteroidilääkityksen ongelmana ovat lääkkeen sivuvaikutukset. Keuhko-oireita voidaan lievittää myös inhalaatiokortikosteroidein. Klorokiini, metotreksaatti, atsatiopriini ja syklofosfamidi ovat muita harkinnan mukaan mahdollisia lääkkeitä. Lääkehoidossa saattaa olla lähivuosina tapahtumassa muutosta. Sarkoidoosin hoitoon uusia lupaavia lääkkeitä ovat talidomidi, pentoksifylliini ja infliximabi (Remicade®).
Taudin seuranta-aika on tavallisesti 2-3 vuotta. Muutokset tapahtuvat tavallisesti hitaasti. Kroonisissakaan tapauksissa sarkoidoosi johtaa harvoin kuolemaan. Se saattaa kuitenkin aiheuttaa elämän tason heikkenemistä.
Lähteet:
Lääkärin käsikirja 23.3.2005 Anne Pietinalho: Sarkoidoosi ykt00182 (006.043)
Krooninen sarkoidoosi-vaikeasti diagnosoitava yleissairaus Paatero et al. Duodecim 1995;111(6):522
Vasemman äänihuulen halvaus – sarkoidoosin harvinainen imentymä Ilkka Salmi ja Tuomo Kava Duodecim 1993;109(21):1951
Aihetta käsitteleviä www-sivuja
Kystinen fibroosi l. mukoviskidoosi
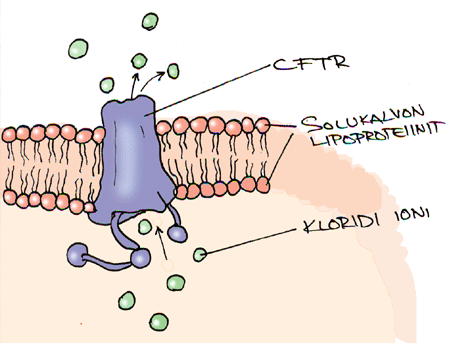
Kystinen fibroosi on resessiivisesti periytyvä sairaus joka vaikuttaa limaa, hikeä, sylkeä ja ruoansulatusnesteitä erittävään solukkoon. Perusongelmana on kromosomi 7:n geenimutaatio. Yli 1300 tämän geenin mutaatioita tunnetaan. Geeni ohjaa solukalvon CFTR proteiinia (cystic fibrosis transmembrane conductance regulator). CFTR-proteiini säätelee kloridi ionin siirtymistä solukalvon läpi. Kystista fibroosia sairastavilla potilailla CFTR ei toimi ja seurauksena on solujen kyvyttömyys vapauttaa kloridi ionia. Solujen suolatasapainon häiriö aiheuttaa limaeritteen muuttumisen sitkeäksi.

Kystinen fibroosi on Suomessa perimämme vuoksi harvinainen sairaus. Insidenssi koko maassa on vain 3 - 4 tapausta vuodessa. Keski-Euroopassa sairaus on selvästi yleisempi kun taas aasialaisilla roduilla se on hyvin harvinainen. Tavallisesti tauti diagnosoidaan kolmanteen ikävuoteen mennessä mutta joskus lievissä tautimuodoissa diagnoosi voi viivästyä jopa keski-ikäään asti. Tautiin ei ole parantavaa hoitoa. Nykyisin hoitokeinoin potilaiden elämänlaatua on saatu parannettua ja aikaisemmin jo murrosikään ajoittunutta kuolemaa siirrettyä jopa yli 30 vuoden iän.
Taudin oireilussa on vaihtelua, joka riippuu sen vaikeusasteesta. Joskus keuhko-oireet nousevat etusijalle mutta toisella potilaalla voi esiintyä myös ruoansulatuselimistön oireilua.
Tyypillistiä oireita ovat:
· vastasyntyneen mekoniumileus
· suolalta maistuva lapsen iho
· pahanhajuiset rasvaiset ulosteet
· kasvun viivästyminen
· sitkeä sylki
· yskä ja hengityksen vinkuminen
· toistuvat keuhkojen ja sivuonteloiden infektiot
· nenäpolypoosi
· maksakirroosi
· rektumprolapsi
· rumpalinsormet
Tavallisin kystisen fibroosin komplikaatio on krooninen hengitystieinfektio (pneumonia, bronkiitti ja bronkiektasiat). Sitkeä lima tukkii hengitysteitä ja näin syntyy infektiolle otolliset olosuhteet. Tavallisin bakteeri tällaisessa infektiossa on Pseudomonas aeruginosa, joka on terveelle ihmiselle harvinainen infektion aiheuttaja. Lääkehoidoin Pseudomonasta voidaan hillitä mutta antibioottien avulla ei päästä bakteerieradikaatioon. Potilailla esiintyy usein astmaa mahdollisesti kroonisen inflammaation seurauksena. Pneumothorax ja sydämen oikean puolen vajaatoiminta ovat mahdolliset. Keuhkokomplikaatiot ovat yleisin kuolinsyy.
Kystiseen fibroosiin voi liittyä kroonista ripulia ja ravitsemuksen puutoksia. Puutetta syntyy erityisesti rasvaliukoisten vitamiinien imeytymishäiriön vuoksi. Haiman ongelmiin liittyy diabetes ja sappitieongelmiin maksakirroosi.
Kystisen fibroosin perustutkimus on hikikoe. Siinä pilokarpiinivoide ajetaan heikon sähkövirran avulla käsivarren iholle ja sitten kerätään stimuloidulta alueelta hiki suola-analyysia varten. Tavallisesti koe toistetaan tuloksen varmistamiseksi. Vastasyntyneelle ei hikikoetta aina voi tehdä. Alle 40 nmol/l kloridiarvot ovat normaaleja. Hien kloridiarvon ollessa yli 60 nmol/l on kyse todennäköisesti kystisestä fibroosista.
Trypsinogeeni on trypsiinin proentsyymi. Kystisessa fibroosissa limatulpat saattavat tukkia haiman tiehyeitä ja estää trypsinogeenin siirtymisen suoleen. Vastasyntyneille tehdään monissa maissa seulontatutkimus IRT (immunoreactive trypsin). Trypsinogeenin pitoisuuden pysyminen ylhäällä viikkoja viittaa kystiseen fibroosiin.
Diagnoosiin voidaan käyttää myös geenitestiä ja sellaisen avulla voidaan myös määrittää mahdollinen geenimutaation kantajuus. Yhdysvalloissa näitä testejä tehdään paikoitellen lapsen hankkimista harkitseville vanhemmille vaikka lähisuvussa ei esiintyisikään kystista fibroosia. FDA on antanut hyväksyntänsä Tag-It Cystic Fibrosis Kitille toukokuussa 2005. Testin lisäksi tarvitaan lopulliseen diagnoosiin myös muita tutkimuksia.
Hoidon tavoitteena on estää ja hallita infektioita, vähentää liman määrää ja sitkeyttä, pitää hengitystoiminta hyvänä ja huolehtia ravitsemustilasta. Keinoina ovat :
· Antibiootit ( myös inhaloitavat aminoglykosidit), immunisaatiot (pneumokokki, influensa)
· Pulmozyme – inhaloitava limaa pilkkova lääke
· Bronchodilaattorit
· Hengitysteiden mekaaninen tyhjennysapu taputtelemalla
· Dieetti. Lisäravinteet, entsyymivalmisteet, vitamiinivalmisteet, riittävä nesteiden käyttö
· Keuhkonsiirto. Yhdysvalloissa keuhkonsiirtoja on tehty aivokuolleilta luovuttajilta mutta myös eläviltä luovuttajilta. Jälkimmäinen on teknisesti monimutkainen toimenpide, jossa yhdeltä luovuttajalta otetaan oikea ja toiselta vasen alalohko. Keuhkonsiirron jälkeen viiden vuoden kuluttua on hengissä 50% potilaista.
Pyrkimys mahdollisimman normaalin elämän viettämiseen on tärkeää. Tukiryhmästä voi olla apua.
Taudin diagnoosin tekee tavallisesti pediatri. Vaikka tämän harvinaisen sairauden hoito on keskitetty yliopistosairaaloihin saattaa tavallinen korvalääkärikin joskus tarjota apuaan potilaan hoidossa. Oma kokemukseni kystisesta fibroosista rajoittuu vain muutaman potilaan sivuonteloongelmaan puuttumiseen.
Nenän tukkoisuus on tavallinen erikoisalaamme koskeva oire. Sivuonteloiden tulehdusta ja polypoosia (yli 40 %:lla) esiintyy jo lapsuudessa. Kirurgiseen hoitoon turvaudutaan tavallista herkemmin. Leikkauksissa käytetään ensisijaisesti FES tekniikkaa. Osa potilaista kärsii sekretooriotiitista tai kroonisesta välikorvan tulehduksesta. Hoitoperiaatteet ovat samat kuin muillakin potilailla.
Sensorineuraalinen kuulonlasku on kystisen fibroosin potilailla selkeästi ikäryhmäänsä yleisempää. Ilmiö saattaa liittyä infektioiden hallintaan käytettyjen aminoglykosidiantibioottien sivuvaikutuksiin.
Lähteenä aihetta käsitteleviä www-sivuja, esim:
http://www.nlm.nih.gov/medlineplus/cysticfibrosis.html
Lymfooma
Lymfoomat jaotellaan Hodgkinin tautiin ja non-Hodgkin-lymfoomiin. Ne ovat lymforetikulaarisen järjestelmän syöpäsairauksia. Lymfaattiseen järjestelmään kuuluvat imusolmukkeet joista kolmasosan arvioidaan sijaitsevan kaulan alueella. Lisäksi siihen kuuluu perna, kateenkorva ja luuydin. Pernan tehtävänä on poistaa vanhat solut verenkierrosta, thymuksella on merkitystä T-lymfosyyttien kehityksessä ja luuytimessä muodostuvat niin puna- kuin valkosolutkin. Lymfaattiseen järjestelmään kuuluu myös nielun risakudos ja suoliston imukudos. Korvalääkäri ei näitä potilaita hoida mutta korvalääkärin apua tarvitaan usein diagnostiikassa olipa sitten kyse mediastinoskopiasta tai koepalan otosta kaulan imusolmukkeesta. Joskus poikkeava nielulöydös johtaa diagnoosiin. Jokainen korvalääkäri joutuu lymfooman kanssa tekemisiin mutta itse sairaus jää meille usein vieraaksi.
Hodgkinin tauti
Hodgkinin tauti alkaa useimmiten soliskuopan imusolmukkeiden suurenemisella ja leviää sitten imuteitä pitkin kainaloon tai välikarsinaan. Alkuvaiheessa oireilu liittyy lähinnä kasvainkudoksen painevaikutukseen. Pienellä osalla potilaista esiintyy yleisoireena kuumeilua, yöhikoilua, painonlaskua tai alkoholin käyttöön liittyvää kasvainalueen kipua. Taudin saa vuosittain n. 100 suomalaista ja sen ikähuippu on 30 vuoden iässä tai 50-ikävuoden jälkeen. Tuumorisoluja kutsutaan Reed-Sternbergin soluiksi joita pidetään B-lymfosyyttien malignina muotona. Diagnoosi perustuu histopatologiseen tutkimukseen. Jos potilaalla on halkaisijaltaan yli kahden senttimetrin kokoinen imusolmuke joka ei pienenny kuukauden aikana on biopsia aiheellinen. Taudin levinneisyys selvitetään kokovartalon TT-tutkimuksella ja luuydinbiopsialla.
Paikallisen ja oireettoman Hodgkinin taudin hoito on 2-6 kuukauden solunsalpaajahoito ja sitä seuraava tautialueen sädehoito. Levinneemmän taudin hoitona on yleensä 6-8 kuukauden solunsalpaajahoito ja sen jälkeen harkinnanvarainen sädehoito jäännöskasvaimiin.
Hodgkinin taudin ennusteeseen vaikuttaa taudin levinneisyys, yleisoireiden esiintyminen ja potilaan ikä. Alle 60-vuotiaista potilaista kuolee tautiin 20 %. Yli kuusikymmenvuotiailla vastaava luku on 40 – 50 %.
Reed-Sternbeg solu
Non-Hodgkin lymfoomat
Non-Hodgkin lymfoomien määrä on lisääntymässä länsimaissa ja vuosittain siihen sairastuu Suomessa yli 1000 ihmistä. Potilaiden keski-ikä on noin kuusikymmentä vuotta. Taudin oireilu on hyvin vaihtelevaa ja riippuu osittain sen esiintymisalueesta. Neljänneksellä potilaista on yleisoireita. Puolella potilaista tauti esiintyy toteamishetkellä vain imusolmukealueella ja potilas hakeutuu tutkimuksiin kaulan, kainalon tai nivustaipeen imusolmukesuurentumien vuoksi. 20 %:lla se löytyy ainoastaan ekstranodaalisista elimistä kuten mahalaukusta, iholta, luustosta tai aivoista. Ekstranodaalisista non-Hodgkin lymfoomista vajaa kolmannes esiintyy pään ja kaulan alueella tavallisimmin limakalvoihin liittyen. Diagnoosi perustuu biopsiaan. Leviämistutkimukset ovat samat kuin Hodgkinin taudissakin.
Hoitoratkaisuihin vaikuttaa:
· Lymfooman tyyppi. Yli kolmekymmentä lymfooman tai siihen läheisesti liittyvän lymfosyyttileukemian alaluokkaa on määritetty. Tärkein on selvittää onko kyse low-grade tai aggressiivisesta lymfoomasta.
· Taudin levinneisyys, stage.
· Solutyyppi. Onko kyse T-solu, B-solu vai NK-solu lymfoomasta.
· Ekstranodaalinen levinneisyys.
· Potilaan ikä
· Yleisoireet (kuume, hikoilu, painonlasku)
Non-Hodgkin lymfoomien luokitukseen käytetään Revised European-American Lymphoma/World Health Organisation (REAL/WHO) luokittelua jossa käytetään hyväksi solujen pinta-antigeenien määrittämistä.
B-solu lymfoomat
Diffuusi large B-cell lymphoma (DLBCL): 31 % kaikista lymfoomista. Nopeasti kasvava. Useimmiten ilmenee nopeasti kasvavana imusolmukkeena. Tavallisin yli 60-vuotiaalla. Kolmasosa paikallisia. 40-50 % potilaista paranee.
Follikulaarinen lymphoma: 22 % lymfoomista on follikulaarisia. Hitaasti kasvava lymfooma joka pyrkii kasvamaan imusolmukkeessa sirkulaarisella tai nodulaarisella tavalla. Esiintyy usein luuytimessä ja useissa imusolmukealueissa. Potilaiden keski-ikä n. 60 vuotta, harvinainen nuorilla. Ei yleensä ole parannettavissa. 5-vuotisennuste 60 – 70%.
Krooninen lymfosyyttileukemia (CLL) / small lymphosytic lymphoma (SLL): 7 % lymfoomista. Kummassakin taudissa on samanlainen pienisoluinen solutyyppi. Kumpikin hitaasti eteneviä. Tavallisesti ei parannettavissa.. Potilaan 10-vuotisennuste on hyvä vaikkakin joskus tauti voi muuttua aggressiivisemmaksi lymfoomaksi.
Manttelisolulymfooma: 6 % lymfoomista. Pieni/keskikokoinen solu. Diagnoosihetkellä useimmiten levinnyt käsittäen luuytimen, imusolmukkeet ja pernan. Tavallisempi miehillä kuin naisilla. Melko hitaasti kasvava mutta ennuste on melko huono. 5-vuotisennuste on vain 20%.
Extranodal marginal zone B-cell lymphoma-mucosa-associated lymphoid tissue (MALT) lymfoomat: Useimmat näistä ilmaantuvat mahalaukkuun ja ovat yhteydessä Helicobacter pylori infektioon. Voi esiintyä myös keuhkoissa, iholla, sylkirauhasissa ja silmää ympäröivissä kudoksissa. Hitaasti kasvava lymfooma. Potilaiden keski-ikä n. 60 vuotta. Usein parannettavissa.
Nodal marginal zone B-cell lymfooma: 2% lymfoomista. Yleensä imusolmukkeiden tauti. Hitaasti kasvava lymfooma. Suuri osa varhaisvaiheessa diagnosoiduista potilaista on parannettavissa.
Splenic marginal zone B-cell lymfooma: Harvinainen. Pienisoluinen. Pernassa ja luuytimessä. Hitaasti etenevä, usein hoitoa ei tarvita.
Primary mediastinal B-cell lymfoma: 2% kaikista lymfoomista. Isosoluinen. Alkaa mediastinumista ja voi aiheuttaa hengitystieongelmaa kompressio-oireena. Vena cava sup. syndrooma voi esiintyä. Tavallisempi naisilla n. 30 vuotiaana. Nopeasti kasvava mutta puolet potilaista parannettavissa.
Burkittin lymfooma: Harvinainen. 90% potilaista on miehiä ja sairastumisikä 30 vuotta. Alkuaan todettu afrikkalaisilla pojilla kasvojen tai leukojen alueella. Nopeakasvuinen. 50 % parannettavissa.
Lymphoplasmocytic lymphoma (Waldenströmin macroglobulinemia): Harvinainen, 1% lymfoomista. Pienisoluinen. Hitaasti kasvava, luuytimeen, imusolmukkeisiin ja pernaan liittyvä. Solukko tuottaa IgM tyypin immunoglobuliinia. Veren viskositeetin lisääntyminen johtaa esim. näköhäiriöihin, neurologisiin oireisiin ja munuaisvaurioon. Tautiin ei ole parantavaa hoitoa mutta suurin osa potilaista elää yli 5 vuotta.
Hairy cell leukemia (karvasolu leukemia): Harvinainen. Pienisoluinen, solussa karvamaisia ulokkeita. Luuytimessä, pernassa ja verenkierrossa. Hitaasti kasvava.
Primary central nervous system lymphoma: Esiintyy ensisijaisesti aivostossa mutta myös joskus selkäytimen tai silmän seudussa. Harvinainen, liittyy joskus AIDS:iin. Ennuste huono. 30 % elää viiden vuoden kuluttua.
T-solu lymfoomat
Precursor T-lymphoblastic lymfooma / leukemia: Tautia voi pitää leukemiana ja lymfoomana.Lymfoomaksi sitä kutsutaan jos alle 25 % luuytimen solukosta on lymfomasoluja. Leukemiaksi sitä kutsutaan jos yli 25 % luuytimen soluista on näitä soluja. 2% lymfoomista kuuluu tähän ryhmään. Potilaat ovat yleensä nuorehkoja miehiä, sairastumisikä on keskimäärin 25 vuotta. Solu on pieni tai keskikokoinen. Lymfooma on nopeakasvuinen mutta paranemismahdollisuus on hyvä jollei tauti ole levinnyt luuytimeen. Luuytimeen levinneestä taudista paranee 20 %.
Perifeeriset T-cell lymfoomat: Tähän ryhmään kuuluu useita erilaisia lymfoomia jotka yhdessä edustavat 7 %:a lymfoomista. Mycosis fungoides alkaa iholta. Nopeakasvuinen angioimmunoblastinen T-solulymfooma ilmaantuu tavallisesti imusolmukkeisiin ja reagoi hyvin kortikosteroideihin. Extranodulaarinen natural killer(NK)/T-solulymfooma, nasal type voi ilmaantua missä iässä tahansa ja esiintyy nenäkäytävissä tai nielussa. Paikallinen tauti on parannettavissa sädehoidolla. Perifeeristen T-solu lymfoomien ryhmään kuuluu muitakin harvinaisia lymfoomia joiden käsittely ei näin suppeassa esityksessä ehkä ole tarpeen.
Lähteet:
Lääkärin käsikirja
Lääkehoidon sivuvaikutukset
Yhdysvalloissa lääkesivuvaikutuksen katsotaan olevan syynä 100 000:een kuolemaan vuosittain. Vain sydänsairaus, syöpä ja keuhkojen sairaus ovat syynä useampaan kuolemaan. Arviolta 4 % sairaalan vuodepaikoista on käytössä lääkkeiden sivuvaikutusten vuoksi. ASA, tulehduskipulääkkeet ja diureetit ovat tavallisin sairaalaan ottamisen aiheuttava lääke. Lääkehoidon sivuvaikutukset koskettavat korvalääkärin potilasta harvoin. Joskus muun sairauden vuoksi aloitettu lääkehoito aiheuttaa potilaalle kuitenkin omaa erikoisalaamme sivuavaa oireilua. Keskeisen tärkeää on tietää potilaan käytössä olevat lääkkeet ja myös mahdollisesti aikaisemmin käytetyt lääkkeet. Toisaalta korvalääkärinkin aloittama lääkitys voi johtaa sivuvaikutuksiin tai yhteisvaikutuksiin jo ennestään käytössä olevan lääkkeen kanssa. Erityishuomiota kaipaa mielestäni kortikosteroidien vaikutus osteoporoosin kehittymiseen. Yhteisvaikutuksista korvalääkärille merkittävimmät liittyvät varfariiniin tai maksassa CYP3A4:n kautta metaboloituviin lääkkeisiin joista tärkeimmät ovat itrakonatsoli ja makrolidiantibiootit. Osalla antihistamiineista on merkittäviä yhteisvaikutuksi ja ne saattavat vaikuttaa sydämen sähköjohtuvuuteen ja QT-aikaan.
Lääkkeiden sivuvaikutuslistat ovat pitkät ja niitä ei ole mitenkään mahdollista käydä läpi lyhyessä yhteenvedossa. Joitakin potilaan muun sairauden hoitoon aloitetun lääkityksen sivuvaikutuksia kuitenkin olen tähän listannut.
Sisäkorvan vaurio (kuulo, tinnitus ja tasapaino): Mahdolliset lääkkeen aiheuttamat sisäkorvan vauriot voivat kohdistua aistinsoluihin, afferentteihin ja efferentteihin hermoihin tai stria vascularikseen. Aminoglykosidiantibiootit voidaan annostella paikallisesti korvatippoina tai systeemisesti vakavien infektioiden hoidossa. Kaikki aminoglykosidit vaikuttavat niin kokleaan kuin vestibulaarielimeenkin. Neomysiinin ja framysetiinin katsotaan vaikuttavan enemmän kuuloon kun taas gentamysiini vaikuttaa ensisijaisesti tasapainoon. Vankomysiini kuuluu glykopeptidiantibioottien ryhmään ja on ototoksinen. Yhteiskäyttö aminoglykosidien kanssa lisää riskiä. Syöpälääkkeillä esim. cisplatinumilla on ototoksisia vaikutuksia. Nesteenpoistolääkkeet (furosemidi ja etakryynihappo), ASA ja kiniini ovat ototoksisia.
Tasapainon vaikeus, kaatuminen: Keskushermostoon vaikuttavat rauhoittavat lääkkeet, unilääkkeet, opioidiryhmään kuuluvat kipulääkkeet, epilepsialääkkeet ja levodopa. Erityisesti bentsodiatsepiinit, verenpainelääkkeet ja diureetit vaikuttavat vanhusten pystyssä pysymiseen. Kaatuminen voi olla vanhukselle kohtalokasta.
Nenän tukkoisuus: Paikallisesti käytettävät adstringoivat nenätipat, psyykenlääkkeet.
Nenäverenvuoto: Varfariini, ASA ja klopidogreeli ovat veren hyytymisjärjestelmään vaikuttavia lääkkeitä. Joskus nenäverenvuodon taustalla voi olla myös lääkkeen indusoima trombosytopenia. Trombosytopeniaa on todettu mm. tiatsididiureettien, fenytoiinin, H2 antagonistien ja alkoholin käytön yhteydessä. Nenäkortikoideihin liittyvä nenäverenvuoto ei ole suuri ongelma.
Suun kuivuus: Antikolinertgisesti vaikuttavat lääkkeet. Erityisen typillisesti oire tulee esiin trisyklisillä antidepressanteilla, neurolepteilla ja virtsarakon yliaktiivisuuteen vaikuttavilla lääkkeillä.
Kurkun kutina, yskä, angioödeemi: ACE estäjiä käytetään verenpainetaudin ja sydämen vajaatoiminnan hoidossa. Ne estävät angiotensiinia konvertoivan entsyymin toimintaa. ACE konvertoi angiotensiini I:n angiotensiini II:ksi jolla on voimakas verisuonia supistava vaikutus. ACE:n toinen substraatti on bradykiniini ja ACE-estäjän käyttö voi johtaa bradykiniinin kertymiseen kudoksiin. Tämän ryhmän lääkkeiden yleinen sivuvaikutus on yskä ja kurkunpään kutina. Harvinainen sivuvaikutus on angioödeemi johon voi liittyä kasvojen, huulten, kielen tai kurkunpään voimakas turvotus. Oire voi ilmaantua muutaman päivän mutta yhtä hyvin muutaman vuoden lääkekäytön jälkeen. ACE-estäjän käyttäjistä 0,1 – 0,5 % saa angioödeemin.
Leukotrieeniantagonistien käytön yhteydessä on kuvattu eosinofiilista pneumoniaa ja Churg-Strauss vaskuliittia. Oirekuva liittyy mahdollisesti oraalisen steroidin vähentämiseen.
Ruokatorven syöpymä: Doksisykliini
Ihon syöpä: Sytostaattien käyttö herkistää myöhemmin elämässä ihon syöpämuutoksille.
Lähteet:
Adverse drug reactions as cause of admission to hospital, BMJ 2004;329:15-19 (3 July)
Pharmaca Fennica 2005
Kuusankoskella 12.6.2005
Hannu Tapiovaara